chirurgia maxillo-facciale
Chirurgia Oncologica e Ricostruttiva del Distretto Maxillo-Facciale
CHIRURGIA maxillo-facciale
Chirurgia Oncologica e Ricostruttiva del Distretto Maxillo-Facciale
Introduzione
- Tumori benigni e maligni dello scheletro e delle parti molli (cute e orbita, cavo orale ed orofaringe, cavità nasale e seni paranasali, ghiandole salivari maggiori, basicranio);
- Malformazioni artero-venose del distretto testa e collo;
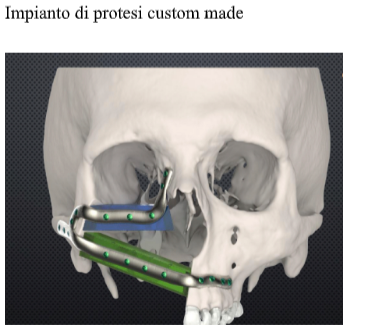
- Protesi biologiche custom made – computer guided per ricostruzioni cervico-facciali massive;
- Lesioni pseudotumorali e malattie rare del massiccio-facciale;
- Fratture patologiche e metastasi ossee;
- Patologie articolari degenerative dell’articolazione temporo-mandibolare;
- Osteochemonecrosi ed osteoradionecrosi della mandibola e del mascellare superiore;
- Innesti autologhi massivi di tessuto cartilagineo, osseo, adiposo e concentrato midollare di cellule staminali;
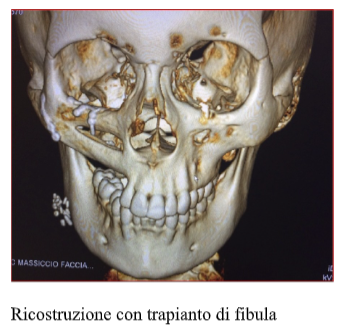
- Ricostruzione di perdite di sostanza in esiti oncologici, traumatici o settici con lembi locali, loco-regionali, trapianti microvascolari;
- Chirurgia orale avanzata nel paziente clinicamente complesso;
Sedi Anatomiche
- Cute
- Orbita ed annessi
- Naso
- Mascellare superiore
- Lingua
- Mandibola
- Base cranica anteriore
- Ghiandole salivari
La patologia tumorale del massiccio-facciale riveste un’importanza fondamentale nell’ambito della specializzazione in chirurgia maxillo-facciale. Oggi, con l’evoluzione delle tecniche di chirurgia ricostruttiva, è possibile restituire al paziente un soddisfacente aspetto anche dopo ampie demolizioni di porzioni del volto.
Tutte le sedi del distretto maxillo-facciale possono essere coinvolte dalla patologia neoplastica che viene suddivisa in benigna (ad es. nevi, angiomi e lipomi) e maligna. Tra le sedi maggiormente colpite vi sono la cute, il cavo orale e le ghiandole salivari.
Le forme più comuni dei tumori maligni della cute sono: il carcinoma basocellulare, il carcinoma squamocellulare ed il melanoma. Sono spesso necessari interventi chirurgici selettivi di chirurgia cutanea e ricostruzione con innesti o lembi di vicinanza.
La forma più comune di tumore del cavo orale è rappresentato dal carcinoma squamocellulare; il trattamento richiede un approccio integrato con altre figure ospedaliere quali il radioterapista e l’oncologo. Gli interventi sono sempre più codificati per garantire una rapida guarigione ed il rispetto dei tessuti nobili del volto. Anche i tessuti ossei dento-scheletrici possono essere interessati da neoplasie sia benigne (cisti odontogene, cheratocisti, ecc.) che maligne.
L’ameloblastoma è una forma benigna ma localmente invasiva delle ossa mascellari; può andare incontro ad una rapida crescita con invasività delle parti molli circostanti. E’ fondamentale una esatta diagnosi istologica ed una corretta terapia chirurgica. Particolarmente aggressive sono le forme maligne tra cui l’osteosarcoma dei mascellari e l’adenocarcinoma dei seni mascellari.
Anche le ghiandole salivari, classicamente suddivise in maggiori (parotidi, sottomandibolari, sottolinguali) e minori (all’interno del cavo orale), possono essere sede di neoplasie benigne (adenoma pleomorfo, il tumore di Warthin) e maligne (carcinoma mucoepidermoide, carcinoma adenoideo cistico). Sono necessari interventi chirurgici selettivi quali: parotidectomia e scialoadenectomia submandibolare.
TUMORI DELLA PELLE
TUMORI DELLA PELLE (CUTE)
I tumori cutanei sono una patologia molto comune, con i carcinomi della cute che rappresentano la maggior parte dei casi, mentre i melanomi, sebbene meno comuni, sono noti per la loro prognosi potenzialmente sfavorevole. La maggior parte dei carcinomi sono carcinomi a cellule basali, che raramente metastatizzano ma tendono a recidivare localmente a causa della loro invasività.
CARCINOMA A CELLULE BASALI (BASALIOMA)
Il carcinoma a cellule basali, noto come basalioma, è il tumore cutaneo più comune, costituendo l’80% di tutti i tumori cutanei. Colpisce prevalentemente le aree foto-esposte e di solito si manifesta in età adulta o in età avanzata. Questo tipo di tumore tende a crescere in modo infiltrante ma di solito non metastatizza.
Mentre l’incidenza esatta di questo tumore della pelle è sconosciuta, si stima che il basalioma colpisca oltre 2 milioni di persone ogni anno. Le persone con pelle chiara e una significativa esposizione al sole sono le più a rischio. Altri fattori di rischio includono l’esposizione a radiazioni ionizzanti, l’immunosoppressione e sindromi genetiche rare come il nevo basale o il xeroderma pigmentoso.
Il basalioma è raramente letale, poiché la maggior parte dei casi può essere gestita con successo tramite chirurgia o trattamenti non chirurgici per i tumori della pelle. Tuttavia, in casi avanzati o complicati, potrebbe essere necessario un approccio multidisciplinare, spesso coinvolgendo un chirurgo maxillo-facciale per affrontare lesioni nella regione del volto. La gestione di casi avanzati di tumori della cute può richiedere revisione chirurgica e, in alcuni casi, opzioni di innesto cutaneo.
Classificazione clinica del basalioma:
NODULARE rappresenta la forma più frequente (70%)
SUPERFICIALE costituisce il 10-15% della patologia
SCLEROSANTE rappresenta il 15% circa ed è frequente nel volto.
ULCUS RODENS, cioè ulcerata, che colpisce prevalentemente il volto a livello del naso.
Ci sono diverse varianti di basalioma, con alcune a rischio maggiore di recidiva locale rispetto ad altre. In generale, la capacità di metastatizzare rimane bassa per tutti i basaliomi (0,05%).
Per i basaliomi a basso rischio, il trattamento chirurgico è spesso sufficiente. Per quelli con margini sfidati, la chirurgia micrografica di Mohs (MMS) o il controllo dei margini mediante sezione congelata possono essere considerati.
Per i basaliomi ad alto rischio, può essere necessario un approccio multidisciplinare. La chirurgia rimane lo standard di cura, ma in alcuni casi, la radioterapia può essere considerata.
CARCINOMA A CELLULE SQUAMOSE
Il carcinoma a cellule squamose, il secondo tumore cutaneo più comune dopo il basalioma, è spesso associato all’esposizione cronica al sole. Si sviluppa tipicamente in aree foto-esposte, come il volto, le orecchie, il cuoio capelluto e le labbra.
I fattori di rischio di questo tumore della pelle includono il fototipo cutaneo chiaro, le ustioni solari, l’immunosoppressione, l’osteomielite cronica e altre condizioni come il xeroderma pigmentoso.
Il carcinoma a cellule squamose può presentarsi sotto forma di placche o noduli della pelle, talvolta ulcerati. La recidiva è possibile, specialmente in caso di escissione incompleta o lesioni di grandi dimensioni.
La metastatizzazione del carcinoma a cellule squamose avviene principalmente via linfatica, ma in casi avanzati può coinvolgere polmoni, fegato, ossa o cervello.
La stadiazione di questo tumore della pelle è basata sul sistema TNM, con l’epidermide, il derma e il sottocute come principali siti di valutazione.
La chirurgia rimane il trattamento preferito per il carcinoma a cellule squamose, con l’asportazione completa del tumore e, in alcuni casi, dei linfonodi del collo.
MELANOMA
Il melanoma è un tumore maligno che rappresenta meno del 5% di tutti i tumori, ma oltre il 10% delle neoplasie cutanee. È associato a diversi fattori di rischio, tra cui la predisposizione genetica, la fotoesposizione cronica e l’età. Il melanoma può verificarsi in qualsiasi parte del corpo.
I criteri ABCDE (Asimmetria, Bordo irregolare, Colore variabile, Diametro > 6 mm, Evoluzione) possono aiutare a riconoscere segni sospetti. La stadiazione si basa su fattori come lo spessore di Breslow, i livelli di Clark e il sistema TNM.
La chirurgia è spesso il trattamento principale per il melanoma, con l’asportazione del tumore e, in alcuni casi, dei linfonodi. La tecnica del linfonodo sentinella è utilizzata per valutare l’espansione linfatica del tumore. In casi avanzati, la chemioterapia può essere considerata.
CHIRURGIA DI MOHS PER I TUMORI DELLA PELLE
Originariamente ideata da Frederic Mohs nel 1932, è una tecnica molto diffusa negli Stati Uniti e da qualche decennio anche in alcuni centri europei. In Italia è stata introdotta alla fine degli anni 80 dal Professor Giorgio Leigheb (Novara). Attualmente in Italia viene eseguita in pochi centri. la chirurgia di Mohs è una tecnica microtopografica utilizzata soprattutto per la terapia chirurgica dei carcinomi basocellulari situati in zone critiche del volto o per recidive
La chirurgia di Mohs è utile per trattare diverse neoplasie cutanee ma trova la sua principale e migliore applicazione nel rimuovere i carcinomi basocellulari a margini indefiniti situati in alcune sedi critiche del volto: la piramide nasale, le regioni palpebrali, periorali, retro auricolari e pre auricolari. La tecnica, nata nel 1932 negli Stati Uniti, è oggi diffusa in tutto il mondo ed è presente da alcuni decenni in Italia. Per la chirurgia di Mohs è indispensabile una stretta collaborazione tra chirurgo e anatomopatologo anche per più giorni consecutivi.
In cosa consiste la chirurgia di Mohs?
“La chirurgia di Mohs, che si esegue in anestesia locale, consiste nell’asportazione della neoplasia cutanea a 3 mm dai bordi visibili e nella suddivisione del frammento asportato in più frammenti che vengono numerati e colorati con appositi coloranti differenti. I frammenti ottenuti dopo chirurgia di Mohs sono inviati al laboratorio di anatomia patologica e qui esaminati estemporaneamente; dopo circa una o due ore, durante le quali il paziente torna in camera di degenza, abbiamo l’esito istologico: se la neoplasia è stata totalmente rimossa si procede con la chiusura della breccia operatoria; se, invece, raggiunge un margine laterale o profondo, si procede con un allargamento o un approfondimento mirato della breccia operatoria, che può ripetersi anche più di una volta, fino a quando si arriva a una sicurezza istologica della rimozione completa del tumore dopo chirurgia di Mohs. A questo punto si può procedere con la chiusura della breccia attraverso plastiche ricostruttive differenti a seconda dell’intervento.”
Quali sono i vantaggi della chirurgia di Mohs rispetto alla chirurgia classica?
“Innanzitutto, questa tecnica è risolutiva nel 97-98% dei casi: la possibilità di recidiva dopo intervento di Mohs, infatti, è ridotta al 2-3% dei casi. In secondo luogo con un intervento di questo tipo viene asportata totalmente la lesione, con un risparmio di tessuto sano utile per la ricostruzione chirurgica”.
INTRODUZIONE AI TUMORI DELLA PAROTIDE E DELLE GHIANDOLE SALIVARI
I tumori delle ghiandole salivari sono rari e costituiscono solamente il 2-3% di tutti i tumori che interessano la regione testa-collo. Le ghiandole salivari si suddividono in ghiandole salivari maggiori (come la parotide, la sottomandibolare e la sottolinguale) e ghiandole salivari minori, che sono più piccole e si trovano disseminate nella mucosa delle vie aereodigestive superiori.
Il 70% dei tumori delle ghiandole salivari ha origine nella parotide, seguita dalle ghiandole salivari minori (22%) e dalla ghiandola sottomandibolare (8%).
La maggior parte di questi tumori è benigna, ma la prognosi varia notevolmente a seconda della sede in cui si sviluppa il tumore. Infatti, il 75% dei tumori della parotide sono benigni, comportando solo una crescita locale, mentre più del 50% dei tumori della ghiandola sottomandibolare e più dell’80% dei tumori delle ghiandole salivari minori sono maligni, con la possibilità di metastasi ai linfonodi e ad altri organi.
Dal punto di vista istologico, l’85% dei tumori della parotide è costituito da adenomi pleomorfi, che sono benigni e più comuni nelle donne, solitamente diagnosticati tra la terza e la quarta decade di vita.
Il cistoadenolinfoma, noto anche come tumore di Warthin, è il secondo tumore più comune nella parotide (rappresentando il 5-15% dei tumori della parotide) ed è anch’esso benigno. Al contrario dell’adenoma pleomorfo, è più frequente negli uomini e si manifesta in pazienti più anziani, tra la quinta e la sesta decade. Tra i tumori maligni della parotide, il carcinoma mucoepidemoide è il più comune.
Per quanto riguarda i tumori delle ghiandole salivari minori, essi sono più spesso maligni (80%), con il carcinoma adenoidocistico come istotipo più frequente.
EZIOLOGIA DEI TUMORI DELLA PAROTIDE E DELLE GHIANDOLE SALIVARI
L’eziologia dei tumori delle ghiandole salivari rimane sconosciuta, ma alcuni fattori sembrano correlati al loro sviluppo, tra cui l’esposizione a radiazioni, l’infezione da virus di Epstein-Barr e alterazioni genetiche come la perdita allelica, la monosomia, la polisomia e i riarrangiamenti strutturali dei cromosomi.
PRESENTAZIONE DEI TUMORI DELLA PAROTIDE E DELLE GHIANDOLE SALIVARI
Il sintomo più comune dei tumori delle ghiandole salivari è l’ingrossamento della ghiandola, in particolare nei casi di tumore della parotide. Tuttavia, questo sintomo è aspecifico e può essere causato da altre condizioni non neoplastiche, come infiammazioni, infezioni e calcoli dei dotti salivari, che devono essere esclusi.
Se c’è un aumento della ghiandola dovuto a una neoformazione, i segni che possono indicare la malignità della lesione includono il deficit del nervo facciale, la scarsa mobilità della massa, la pelle sovrastante arrossata e distrofica.
L’esame obiettivo per identificare un tumore delle ghiandole salivari o un tumore della parotide deve considerare la posizione, le dimensioni, la velocità di crescita, eventuali sintomi correlati all’assunzione di cibo e la presenza di deficit del nervo facciale.
Per i tumori della parotide che si sviluppano nel lobo profondo, la presentazione atipica può comportare disturbi della deglutizione (disfagia) e del linguaggio (disfonia).
DIAGNOSI DEI TUMORI DELLA PAROTIDE E DELLE GHIANDOLE SALIVARI
Il primo passo nella diagnosi sospetta di un tumore delle ghiandole salivari è l’ecografia, che consente di identificare la lesione, valutarne la posizione, vascolarizzazione, margini e dimensioni. L’agoaspirato guidato dall’ecografia può essere eseguito per determinare se il tumore è benigno o maligno.
Ulteriori test diagnostici includono la risonanza magnetica nucleare (RMN) e la tomografia computerizzata (TC) con o senza mezzo di contrasto, che aiutano a confermare le dimensioni del tumore, valutarne l’estensione al di fuori della ghiandola e il coinvolgimento dei linfonodi del collo.
La RMN è particolarmente utile per lo studio dei tessuti molli, mentre la TC può guidare la biopsia di tumori delle ghiandole salivari difficili da raggiungere.
TERAPIA DEI TUMORI DELLA PAROTIDE E DELLE GHIANDOLE SALIVARI
Chirurgia: La chirurgia gioca un ruolo cruciale nel trattamento dei tumori delle ghiandole salivari, con procedure che variano in base alla natura della neoplasia e alla ghiandola coinvolta. Per i tumori benigni della parotide, l’intervento comune comporta la rimozione della neoplasia circondata da tessuto salivare sano o della porzione superficiale della ghiandola. L’attenzione deve essere rivolta al nervo facciale, che separa la porzione superficiale da quella profonda della ghiandola.
Per i tumori benigni delle ghiandole salivari minori o delle altre ghiandole salivari maggiori (sottomandibolare, sottolinguale), l’intervento prevede l’asportazione della ghiandola o della neoplasia insieme al tessuto sano.
La natura maligna del tumore parotideo richiede un trattamento chirurgico più invasivo con margini di resezione più ampi. In alcuni casi, può essere necessario rimuovere i linfonodi del collo
Introduzione ai Tumori della Bocca
I tumori della bocca, noti anche come carcinomi o cancri, sono neoplasie maligne che possono originare dalla mucosa che riveste le diverse parti della bocca, come le labbra, la lingua, le guance, il palato e le gengive, o dalle ossa mascellari, tra cui la mascella e la mandibola.
Il carcinoma a cellule squamose o squamocellulare costituisce circa il 90% dei tumori della bocca. Questo tipo di tumore ha la capacità di diffondersi ai linfonodi del collo attraverso il sistema linfatico e, più raramente, di metastatizzare a organi come i polmoni, il fegato, le ossa e il cervello attraverso il sistema ematico.
Epidemiologia del Tumore della Bocca
A livello globale, il tumore della bocca o carcinoma del cavo orale rappresenta il sesto tumore maligno più comune. Nei paesi in via di sviluppo, è il terzo tumore più frequente. In particolare, il tumore della lingua, una forma di carcinoma del cavo orale, ha un’incidenza elevata in India, dove può costituire fino al 50% dei tumori diagnosticati.
In Italia, l’incidenza del carcinoma del cavo orale è moderata, con una media di 8,44 nuovi casi ogni 100.000 abitanti di sesso maschile e 2,22 per il sesso femminile. La prevalenza è più alta nei maschi, con un rapporto di due a uno rispetto alle femmine.
Fattori di Rischio del Tumore della Bocca
I principali fattori di rischio per lo sviluppo del tumore della bocca sono il consumo di tabacco e alcol. I forti fumatori hanno un rischio aumentato di 20 volte rispetto alla popolazione generale, mentre coloro che consumano alcol hanno un rischio maggiore di 5 volte. Il rischio diventa ancora maggiore per coloro che consumano sia tabacco che alcol, con un rischio fino a 50 volte superiore.
Altri fattori di rischio significativi includono i microtraumi causati da protesi dentarie instabili e la presenza di problemi dentali. L’irritazione cronica associata all’infiammazione in questi casi può contribuire allo sviluppo dei tumori della bocca.
Sono anche riconosciute le lesioni precancerose della mucosa orale, che aumentano il rischio di sviluppare il tumore della bocca. Queste lesioni possono essere obbligate o non obbligate, a seconda del rischio di evolversi in carcinoma. Inoltre, alcune infezioni, come la Candida albicans, l’herpes virus e il papillomavirus (HPV), possono contribuire allo sviluppo di questi tumori, specialmente quelli dell’orofaringe.
Presentazione del Tumore della Bocca
Molti tumori della bocca e della lingua si sviluppano inizialmente su una mucosa apparentemente normale. Tuttavia, spesso sono preceduti da lesioni precancerose clinicamente evidenti, come eritroplachia (macchie rosse), leucoplachia (macchie bianche), leucoplachia maculata (miste di rosso e bianco) o leucoplachia verrucosa.
Le eritroplachie, sebbene più rare, presentano un rischio di evoluzione verso il carcinoma 17 volte superiore rispetto alle leucoplachie. La diagnosi si basa sull’anamnesi completa e l’esame obiettivo della bocca, che include ispezione e palpazione. Si presta particolare attenzione alle sedi più comuni di sviluppo del tumore, come il labbro inferiore, il margine laterale della lingua e il pavimento orale.
Tipicamente, il tumore della bocca si presenta come un’ulcerazione con bordi irregolari, duri al tatto, con una superficie carnosa e sanguinante. Tuttavia, la presentazione clinica può variare notevolmente. Nelle prime fasi, il tumore potrebbe non causare dolore, ma in seguito potrebbero comparire dolori intensi, disturbi dei nervi cranici (con alterazione della sensibilità delle labbra e della lingua), difficoltà nel parlare, deglutire e persino respirare nelle fasi avanzate.
Sebbene il tumore della bocca possa dare metastasi ai linfonodi del collo, il loro ingrossamento può essere causato anche da infezioni o da una reazione infiammatoria reattiva al tumore.
Diagnosi del Tumore della Bocca
Una volta identificata una lesione sospetta della cavità orale, il chirurgo deve confermare la diagnosi attraverso una biopsia seguita da esame istologico. È importante non sottovalutare alcune manifestazioni cliniche, come ulcere singole, macchie rosse o bianche che persistono per oltre 3 settimane, poiché possono essere segnali di malignità. La biopsia consente di determinare se c’è una displasia associata, che rappresenta un’alterazione che potrebbe evolvere in un tumore, con un rischio crescente in base al grado di displasia (lieve, moderato o grave).
La biopsia del tumore della bocca, della lingua e della mandibola viene solitamente eseguita in anestesia locale e coinvolge il prelievo di campioni di tessuto dalla zona sospetta. Questi campioni vengono poi esaminati nel laboratorio di anatomia patologica. Altri esami, come analisi ematiche e radiografie, vengono condotti per valutare le condizioni generali del paziente in vista di un possibile intervento chirurgico.
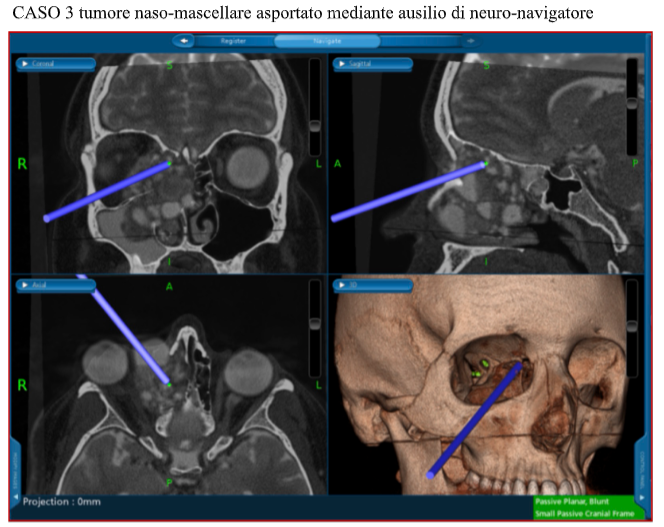
La determinazione dell’operabilità del tumore dipende dalla dimensione, dall’estensione locale e dalla presenza di metastasi locoregionali o a distanza. Esami di imaging come la tomografia computerizzata (TC) e la risonanza magnetica (RMN) vengono eseguiti per valutare l’entità della malattia e stabilire lo stadio del tumore.
Terapia del Tumore della Bocca
Il trattamento dei tumori della bocca coinvolge una squadra multidisciplinare composta da chirurghi, oncologi, radioterapisti, patologi e radiologi. L’obiettivo principale dell’intervento chirurgico è rimuovere il tumore primario, assicurando che venga rimosso anche un margine di tessuto sano circostante (di solito circa 1 cm) per garantire l’asportazione completa del tessuto maligno. L’intervento demolitivo dovrebbe essere seguito da un intervento di ricostruzione, quando necessario.
In alcuni casi, può essere necessario praticare una tracheotomia temporanea per consentire al paziente di respirare autonomamente nei primi giorni dopo l’intervento chirurgico. Gli interventi chirurgici possono coinvolgere anche l’asportazione dei linfonodi del collo, che rappresentano la principale via di diffusione delle neoplasie del cavo orale.
La radioterapia può essere utilizzata come trattamento aggiuntivo all’intervento chirurgico o come trattamento principale, a seconda della natura e dell’estensione del tumore, nonché delle condizioni generali del paziente. Quando somministrata dopo l’intervento chirurgico (radioterapia adiuvante), la radioterapia mira a eliminare qualsiasi residuo di tessuto tumorale e sterilizzare l’area.
La prognosi per i pazienti con tumori della bocca può variare in base alla sede, alle dimensioni del tumore e alla presenza di metastasi. Tuttavia, la guarigione può essere ottenuta con successo in molte situazioni, con percentuali di sopravvivenza che variano in base alle circostanze specifiche. La stadiazione TNM (Tumor, Node, Metastasis) è utilizzata per valutare lo stadio del tumore e influenzare il piano di trattamento.
Ricostruzione dopo il Tumore della Bocca
Dopo l’asportazione del tumore della bocca, si crea uno spazio vuoto che richiede un intervento di ricostruzione. La scelta del tipo di ricostruzione dipende da vari fattori, tra cui la sede e le dimensioni dell’area da ricostruire, lo stato di salute generale del paziente e la sua capacità di sopportare un intervento chirurgico prolungato.
Le opzioni di ricostruzione includono l’uso di innesti, lembo locale, lembo peduncolato o lembo libero, a seconda della situazione. Gli innesti sono prelevati da altre aree del corpo e posizionati nella zona da ricostruire. I lembi locali sono costituiti da tessuto con un proprio apporto vascolare casuale, mentre i lembi peduncolati presentano un proprio apporto vascolare. I lembi liberi sono veri e propri trapianti, in cui il tessuto viene prelevato con il proprio peduncolo vascolare e quindi rivascolarizzato nella zona ricostruita.